Introduction
La planification est l’organisation selon un plan. C’est un processus volontariste de fixation d’objectifs, suivi d’une détermination des moyens et des ressources nécessaires pour atteindre ces objectifs selon un calendrier donnant les étapes à franchir.
La planification dépend toujours d’un diagnostic qui permet d’évaluer une situation donnée, de comparer à la situation actuelle à celle souhaitée dans le futur, de déterminer l’écart en analysant ses causes et ses conséquences sur l’organisation, pour pouvoir par la suite déterminer les différents moyens nécessaires pour combler cet écart et atteindre la situation souhaitée.
La planification sanitaire est «un processus continue de prévision de ressources et de services requis pour atteindre des objectifs déterminés selon un ordre de priorités établi, permettant de choisir la ou les solutions optimales parmi plusieurs alternatives; ces choix prennent en considération le contexte de contraintes, connues actuellement ou prévisibles dans le futur» (Pineault & Daveluy, 1988).
Un planificateur efficace doit être un bon technicien, fondant sa crédibilité sur son expertise et sa compétence technique, et également un bon stratège qui comprend, intègre et manipule le contexte sociopolitique de la planification.
Les approches de la planification
Les approches de planification en santé sont des méthodes utilisées pour définir et mettre en œuvre des politiques, des programmes et des interventions visant à améliorer la santé de la population. Ces approches peuvent être classées en quatre niveaux, à savoir opérationnel, tactique, normatif et stratégique. Chacun de ces niveaux a un objectif spécifique dans le processus de planification globale en santé.
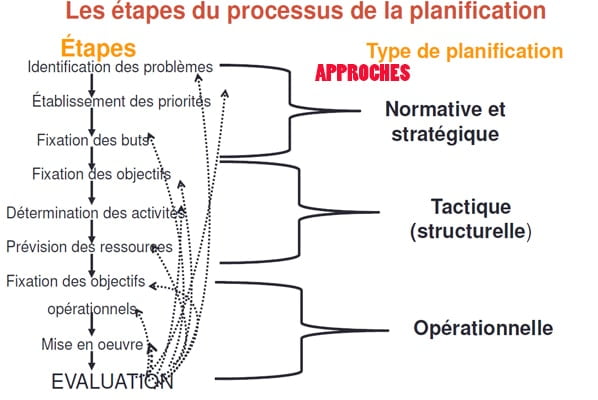
Les approches de la planification
Les étapes du processus de la planification dans chaque approche.
1. Approche opérationnelle
L’approche opérationnelle de la planification en santé se concentre sur la mise en œuvre des activités de santé au niveau le plus bas de l’organisation, comme les établissements de soins de santé de base et les services communautaires. Cette approche implique des plans concrets et pratiques pour mettre en œuvre les politiques et les programmes de santé. Elle peut inclure des tâches telles que la gestion des ressources humaines et matérielles, la coordination des services, la gestion des stocks de médicaments et la formation du personnel de santé.
2. Approche tactique
L’approche tactique de la planification en santé est axée sur l’allocation des ressources et des activités pour atteindre des objectifs spécifiques. Elle prend en compte les capacités opérationnelles et les contraintes du système de santé, tout en veillant à ce que les ressources soient utilisées de manière efficace pour maximiser l’impact sur la santé de la population. L’approche tactique peut inclure des plans de mise en œuvre pour des programmes de santé spécifiques, des plans de développement des ressources humaines en santé, ainsi que des stratégies pour renforcer les infrastructures de santé.
3. Approche normative
L’approche normative de la planification en santé concerne l’élaboration de politiques, de directives et de normes qui régissent le fonctionnement global du système de santé. Ces politiques et normes peuvent couvrir un large éventail de domaines, tels que l’accès aux soins de santé, la qualité des services, la régulation des professions de santé, la protection des droits des patients, etc. L’objectif de cette approche est d’établir des cadres réglementaires et des lignes directrices pour assurer la cohérence et l’équité dans la prestation des services de santé.
4. Approche stratégique
L’approche stratégique de la planification en santé vise à définir la vision globale et à long terme du système de santé. Cela implique d’identifier les principaux défis de santé auxquels est confrontée la population et de concevoir des stratégies à long terme pour y faire face. L’approche stratégique intègre également les dimensions politiques, économiques et sociales pour créer des politiques de santé holistiques et durables. Cette approche peut inclure des plans nationaux de santé, des plans pluriannuels de développement sanitaire, ainsi que des cadres d’action pour répondre aux besoins futurs en matière de santé.
Les approches de planification en santé opérationnelle, tactique, normative et stratégique sont complémentaires et se concentrent sur différents aspects du processus de planification, allant de la mise en œuvre pratique des activités de santé à la définition d’une vision à long terme pour le système de santé. Ensemble, ces approches visent à améliorer la santé et le bien-être de la population et à optimiser l’utilisation des ressources disponibles.
Le Processus de Planification en Santé
La planification en santé est un processus essentiel pour définir des objectifs clairs, établir des stratégies efficaces et allouer les ressources nécessaires afin d’améliorer la santé des populations. Elle se déroule en plusieurs étapes, chacune jouant un rôle clé dans la réalisation des objectifs fixés. Dans cet article, nous examinerons en détail les étapes de la planification en santé.
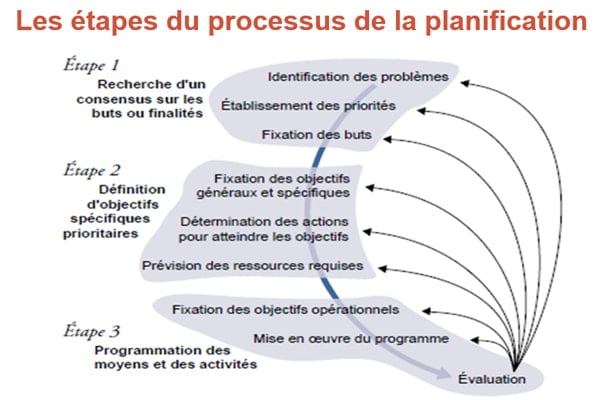
1. Analyse de la situation et identification des problèmes
La première étape de la planification en santé consiste à réaliser une analyse approfondie de la situation de santé de la population concernée. Cela implique de collecter et d’analyser des données sur l’état de santé de la population, les facteurs de risque, les déterminants sociaux, les ressources disponibles, les systèmes de santé existants, etc. L’objectif est d’identifier les principaux problèmes de santé auxquels la population est confrontée et de comprendre les enjeux spécifiques qui doivent être adressés.
Étapes de la collecte et de l’analyse des données
- Enquête sociodémographique : On identifie des informations telles que l’âge, la condition sociale et la morbidité qui peuvent être liées à la consommation actuelle de soins. Ensuite, on détermine les niveaux de consommation de soins prévus, ce qui reflète les besoins en santé de la population.
- Consultation d’informateurs clés : On interroge des professionnels de santé, des utilisateurs du système de soins (par exemple, lors d’enquêtes auprès de patients hospitalisés) ou des représentants d’associations liées à la santé pour obtenir des informations importantes.
- Enquêtes spécifiques : Parfois, on réalise des enquêtes spécifiques en recueillant des indicateurs qui ne sont pas disponibles dans les données courantes. Cela peut se faire en examinant les dossiers des patients pour des informations passées ou en collectant des données prospectives pour mieux comprendre les besoins de santé non ou mal satisfaits.
- Estimation de la demande : On utilise les statistiques de l’utilisation actuelle des services de santé pour identifier les besoins futurs ou dans d’autres régions géographiques. Cela permet de détecter les besoins non satisfaits en analysant les dysfonctionnements de l’utilisation des services actuels, comme les taux de fuite ou d’attractivité, les temps d’attente en consultation ou les délais pour obtenir un rendez-vous médical.
- Normes et guides de bonnes pratiques : On utilise les prévalences et les incidences moyennes observées au niveau national ainsi que les recommandations officielles de prise en charge provenant des sociétés savantes et de la littérature internationale pour établir des normes et des directives sur les bonnes pratiques en matière de santé.
En utilisant ces différentes approches, les décideurs en santé peuvent mieux comprendre les besoins de la population et adapter les politiques et les services pour répondre de manière adéquate à ces besoins.
Les données à recueillir :
- Les caractéristiques de la population
- Données géographiques et climatiques
- Environnement
- Données démographiques
- Données socio-économiques
- Données communautaires
- Offre de soins
- Infrastructures
- Ressources humaines
- Équipements
- Médicaments disponibles
- Patrimoine lié à la santé
- Moyens de mobilité
- État de santé de la population
- Données sur la mortalité
- Données sur la morbidité
- Données sur les comportements et les modes de vie
- Données sur l’incapacité et l’invalidité
- Les principales sources d’informations
- Le système d’information sanitaire de routine qui comprend les registres et rapports des différents programmes des structures sanitaires.
- Le système d’information sanitaire « non-routine » qui inclut les enquêtes par échantillonnage et les recensements.
- Le système d’information « EXTRA SANTE » qui est un sous-système d’information offrant des données relatives à la démographie, l’économie, la nutrition, l’agriculture, l’environnement, la santé scolaire, etc.
Ces données proviennent des départements ministériels nationaux et des organismes internationaux, de l’état civil, des universités, etc.
Si certaines données font défaut, des alternatives peuvent être envisagées, comme l’extrapolation à partir d’indicateurs régionaux ou nationaux, l’utilisation de données disponibles dans la littérature, ou la réalisation d’enquêtes supplémentaires pour obtenir les informations manquantes. Une analyse partagée avec la communauté est également essentielle pour établir un diagnostic communautaire, impliquer les acteurs locaux et la population, et mettre en lumière les besoins réels en santé. Cette approche permet de construire un langage commun et de fédérer les efforts pour améliorer l’état de santé de la communauté.
2. Etablissement des priorités ;
a. outils d’dentification des causes des problèmes de santé ;
L’identification des causes des problèmes de santé est une étape essentielle dans la planification en santé, car elle permet de comprendre les facteurs qui contribuent à la survenue ou à l’aggravation des problèmes de santé. Deux outils couramment utilisés pour cette identification sont l’arbre à problèmes et le diagramme d’Ishikawa (également connu sous le nom de diagramme de causes et effets ou diagramme en forme de poisson).
a.1. Arbre à problèmes ;
L’arbre à problèmes est une représentation graphique qui permet de visualiser les relations de cause à effet entre les différents aspects d’un problème de santé donné. Il commence par identifier le problème principal (au sommet de l’arbre) et se décompose ensuite en branches et sous-branches pour identifier les causes sous-jacentes. Ces causes peuvent être elles-mêmes décomposées en sous-causes si nécessaire. L’arbre à problèmes aide à identifier les liens de causalité entre les différentes dimensions du problème de santé et à cibler les interventions aux niveaux appropriés.
Exemple :
Problème principal : Augmentation de la prévalence du diabète dans la communauté.
Causes possibles :
- Mode de vie sédentaire ;
- Alimentation déséquilibrée ;
- Manque de sensibilisation sur les risques du diabète ;
- Accès limité aux services de santé ;
a.2. Diagramme d’Ishikawa ;
Le diagramme d’Ishikawa est un outil visuel qui permet d’identifier les causes possibles d’un problème de santé en les regroupant dans différentes catégories. Le diagramme prend la forme d’une épine de poisson, où la tête représente le problème principal et les épines les différentes catégories de causes possibles. Les catégories communes utilisées dans le domaine de la santé sont les 6M : Main d’œuvre (personnel), Matériel (équipement), Milieu (environnement), Méthodes, Mesure (processus de mesure), et Milieu (environnement). Les causes potentielles sont ensuite identifiées et reliées à chaque épine.
Exemple :
Problème principal : Taux élevé d’infections nosocomiales dans un hôpital.
Catégories de causes (6M) :
– Main d’œuvre : Manque de formation du personnel sur les mesures d’hygiène.
– Matériel : Utilisation de matériel médical non stérile.
– Milieu : Conditions d’hygiène insuffisantes dans les installations hospitalières.
– Méthodes : Non-respect des protocoles d’asepsie.
– Mesure : Absence de suivi régulier des taux d’infections nosocomiales.
– Milieu : Présence d’une épidémie dans la communauté environnante.
Ces deux outils aident les planificateurs en santé à mieux comprendre les causes sous-jacentes des problèmes de santé, à cibler les interventions appropriées et à élaborer des stratégies de prévention et de gestion efficaces. En identifiant les causes, il est possible de mettre en œuvre des solutions adaptées pour améliorer la santé et le bien-être de la population.
b. Critères de priorisation de problème ;
Une fois les problèmes de santé identifiés, il est important d’établir des priorités parmi les différentes questions de santé. Cela signifie déterminer les problèmes les plus urgents et les plus importants à traiter en fonction de leur impact sur la santé de la population et des ressources disponibles. L’établissement des priorités permet de concentrer les efforts sur les domaines les plus critiques et d’optimiser l’utilisation des ressources. Cette étape constitue le cœur de la démarche de planification, qui doit prendre en considération de nombreux critères :
- Gravité : La gravité d’un problème de santé fait référence à l’impact potentiel sur la santé individuelle et collective. Les problèmes de santé qui entraînent des conséquences graves pour la santé des individus ou qui ont un impact significatif sur la santé publique sont généralement considérés comme prioritaires.
- Vulnérabilité : La vulnérabilité se réfère à la sensibilité d’une population donnée face à un problème de santé spécifique. Certaines populations peuvent être plus vulnérables en raison de leur âge, de leur état de santé, de leur statut socio-économique, de leur emplacement géographique, etc. Prioriser les problèmes de santé qui affectent les populations les plus vulnérables permet de répondre aux besoins les plus urgents.
- Importance : L’importance d’un problème de santé est liée à son impact global sur la santé publique et à la prévalence de ce problème au sein de la population. Les problèmes de santé qui touchent un grand nombre de personnes ou qui ont un impact significatif sur la qualité de vie de la population peuvent être considérés comme prioritaires.
- Coût : Le coût de la prise en charge d’un problème de santé peut également être un critère de priorisation. Certaines interventions ou programmes de santé peuvent être plus coûteux que d’autres, et il est important de prendre en compte les ressources financières disponibles pour déterminer les problèmes de santé qui peuvent être traités de manière réaliste.
- Efficacité : L’efficacité des interventions ou des programmes pour résoudre un problème de santé particulier est un critère important de priorisation. Il est essentiel de choisir des interventions qui ont démontré leur efficacité et qui sont basées sur des preuves scientifiques solides.
- Faisabilité : La faisabilité concerne la possibilité pratique de mettre en œuvre des interventions ou des programmes pour traiter un problème de santé donné. Il est essentiel de tenir compte des ressources humaines, logistiques, matérielles et institutionnelles disponibles pour évaluer la faisabilité de l’intervention.
- Accessibilité socioculturelle : Ce critère prend en compte la capacité des interventions à être acceptées et adoptées par la population cible, en tenant compte des valeurs culturelles, des croyances et des pratiques sociales spécifiques.
La combinaison de ces critères permet aux planificateurs en santé de déterminer quels problèmes de santé doivent être traités en priorité pour maximiser l’impact des interventions et améliorer la santé de la population de manière globale. Il est important de noter que la priorisation peut varier en fonction du contexte spécifique de chaque communauté ou région, et elle devrait impliquer une consultation approfondie avec les parties prenantes et la population concernée.
c. Outils utilisés pour la priorisation des problèmes
Dans le domaine de la planification sanitaire, plusieurs outils peuvent être utilisés pour prioriser les problèmes de santé et déterminer les domaines qui méritent une attention particulière. Ces outils permettent aux professionnels de la santé de hiérarchiser les problèmes en fonction de leur impact, de leur urgence ou de tout autre critère pertinent. Parmi les outils les plus couramment utilisés, citons la technique de groupe nominal (TGN), la grille de priorisation des problèmes et la méthode QQOQCP. Chacun de ces outils a ses propres avantages et inconvénients, et le choix de l’outil dépendra du contexte et des objectifs de la planification sanitaire. Pour en savoir plus sur ces outils et leur utilisation dans le processus de priorisation des problèmes de santé, consultez notre nouveau cours sur la priorisation des problèmes de santé
3. Définition et formulation des résultats attendus ou des objectifs visés :
À cette étape, des résultats attendus ou des objectifs spécifiques et mesurables sont formulés en lien avec les problèmes de santé identifiés. Les objectifs doivent être réalistes, réalisables et alignés sur les priorités définies. Ils doivent également être accompagnés d’indicateurs de mesure pour évaluer la progression et les résultats obtenus.
La fixation des objectifs dans le cadre d’un plan découle de deux approches :
- Soit l’adaptation à des spécificités locales d’objectifs prévus dans le cadre d’un programme de santé au niveau national, régional ou provincial ;
- Soit l’analyse qui permet de décrire la situation future qui prévaudra lorsque les problèmes auront été résolus, en utilisant la transposition du modèle causal (l’arbre à problèmes), où «l’état négatif» sera formulé en «état positif».
Dans tous les cas, lors de l’élaboration des objectifs, il faudra vérifier :
- la hiérarchie des objectifs (les objectifs s’élaborent de façon progressive et hiérarchique, du plus général au particulier) ;
- les relations moyens-fins et les visualiser dans un diagramme ;
- la formulation des objectifs, leur hiérarchie et leur séquence, doit être bien comprise afin d’éviter d’aboutir à des objectifs vagues et sans utilité pour la mise en place, le suivi et l’évaluation du programme.
a. Hiérarchie des objectifs : principe de causalité
L’objectif peut couvrir l’ensemble du programme ou une partie de celui-ci ; il peut être général ou plus ou moins détaillé. On parle alors d’objectif général, intermédiaire ou spécifique. Certains objectifs doivent être atteints avant que d’autres le soient, pour que le résultat attendu se produise.
Les objectifs doivent donc suivre une certaine séquence ou un ordre hiérarchique :
- l’objectif général: il correspond à l’état de santé désiré ou le comportement de santé attendu d’une population-cible et qui a un lien direct avec le problème à résoudre ou avec le but du programme ;
- l’objectif intermédiaire : il peut correspondre à un état de santé ou un comportement comme l’objectif général, mais il couvre uniquement une partie de celui-ci ;
- l’objectif spécifique : il constitue un autre niveau inférieur de résultat recherché, plus précis, désagrégé ; il peut correspondre à un service permettant d’atteindre l’objectif intermédiaire
- l’objectif opérationnel : il peut correspondre à la mobilisation de ressources pour atteindre l’objectif spécifique, il est exprimé en termes d’activités ou de tâches.
b. Formulation des objectifs
Les objectifs doivent contenir les éléments suivants :
- la nature du résultat visé (état, comportement<) ;
- les normes et critères de succès (% d’atteinte, nature du changement) ;
- l’échéance envisagée d’atteinte du résultat ;
- la population cible ou les services ;
- la zone d’application (géographique ou lieux).
Un objectif doit être ;
- formulé sous forme d’un verbe d’action ;
- compatible avec la mission ;
- relié à un but, à une finalité, au problème à résoudre ;
- exclusif ;
- exprimés en termes de résultats à atteindre ;
- évaluable ;
- précis, il spécifie le «quoi ?», le «quand ?» et le «qui ?».
c. Critères de qualité d’un objectif : SMART
- S : Spécifique, bien décrit, compréhensible par les membres de l’équipe.
- M : Mesurable, quantifiable en quantité ou en qualité.
- A : Accord de l’équipe
- R : Raisonnable, réaliste.
- T : Temporel (objectif fixé dans le temps).
4. Détermination ou définition des stratégies
Une fois les objectifs fixés, il est temps de déterminer les stratégies à mettre en place pour les atteindre. Les stratégies sont des approches globales qui guideront les actions pour résoudre les problèmes de santé identifiés. Elles peuvent inclure des interventions de prévention, de promotion de la santé, de traitement, de renforcement des systèmes de santé, etc. Les stratégies doivent être basées sur des données probantes et adaptées au contexte spécifique de la population visée.
5. Détermination et priorisation des actions
Cette étape consiste à définir les actions concrètes à entreprendre pour mettre en œuvre les stratégies définies. Les activités sont les tâches spécifiques à réaliser pour atteindre les objectifs fixés. Elles doivent être détaillées, planifiées dans le temps et attribuées à des responsables clairement désignés.
a. Détermination des actions
Plusieurs approches permettent d’identifier les actions à choisir parmi les solutions :
- déclinaison de l’objectif spécifique en objectif opérationnel (action, activité),
- identification de la nature des actions requises pour atteindre l’objectif fixé, actions prévues par le programme national ou identifiées comme solution au problème ;
- s’inspirer des expériences des autres (benchmark) ;
Dans tous les cas, il faut s’assurer de l’existence d’une cohérence entre les actions, les objectifs et le problème (cadre logique).
b. Priorisation des actions
Les priorités permettent de mieux cibler l’utilisation des ressources sur des activités pour lesquelles la probabilité d’arriver à un résultat est meilleur.
Les éléments ou critères à prendre en considération lors de l’établissement des priorités pour choisir les solutions ou interventions à entreprendre par la CS sont notamment :
- la faisabilité : technique satisfaisante, économique, cadre légal et légitimité de l’intervention ;
- l’acceptabilité : culturelle, sociale et éthique des moyens et procédures mis en œuvre ;
- la pertinence : l’intervention est appropriée et adéquate pour résoudre le problème en question (existence de lien logique) ;
- l’impact : recherche d’effet souhaité ;
6. Détermination et allocation des ressources
La planification en santé nécessite des ressources financières, humaines, matérielles et logistiques. À cette étape, il est essentiel de déterminer les ressources nécessaires pour la mise en œuvre des activités planifiées. Cela comprend le budget, le personnel qualifié, les équipements médicaux, les médicaments, etc. Les ressources doivent être allouées de manière efficace et équitable pour garantir le bon fonctionnement des interventions.
7. Mise en œuvre
La mise en œuvre est l’étape où les activités planifiées sont effectivement réalisées sur le terrain. Il est crucial que toutes les parties prenantes, y compris les professionnels de santé, les institutions gouvernementales, les ONG et la communauté, travaillent ensemble pour mettre en place les interventions prévues.
8. Suivi-évaluation
Le suivi-évaluation est une étape continue qui permet de mesurer les progrès réalisés par rapport aux objectifs fixés, d’évaluer l’efficacité des interventions et de déterminer si des ajustements sont nécessaires. Des indicateurs de suivi sont utilisés pour surveiller les résultats, et les évaluations permettent de tirer des leçons et d’améliorer les approches de planification en santé pour l’avenir.
Les types d’évaluation
L’évaluation est un processus qui consiste à évaluer les interventions en fonction de leurs résultats, de leurs impacts et de la mesure dans laquelle elles répondent aux besoins qu’elles souhaitaient résoudre. Il existe beaucoup de types d’évaluations dont on cite :
L’évaluation diagnostique (ou évaluation des besoins) :
Elle se déroule avant le début d’un programme et vise à identifier les besoins de la population cible, les problèmes à résoudre, les ressources disponibles et les contraintes. Elle fournit les informations nécessaires pour concevoir un programme adapté.
L’évaluation formative :
Elle a lieu pendant la mise en œuvre d’un programme et sert à détecter les difficultés rencontrées lors de l’exécution du programme et à identifier les axes à améliorer. Elle permet d’ajuster et d’optimiser le programme en cours de route.
L’évaluation sommative ou certificative (ou évaluation des résultats) :
Elle se déroule à la fin du processus pour évaluer le niveau d’atteinte des objectifs du programme et déterminer son impact global. Elle permet également de détecter des défaillances et d’en tirer des leçons pour les futurs programmes.
Évaluation de l’impact:
Utilisée pour mesurer les effets à long terme des programmes de santé, elle aide à déterminer si les interventions ont réussi à atteindre leurs objectifs globaux, tels que la réduction de la mortalité infantile ou l’amélioration de l’accès aux soins de santé.
Évaluation participative:
Elle implique les bénéficiaires et les parties prenantes dans le processus d’évaluation, ce qui est crucial pour une planification sanitaire centrée sur la communauté et pour garantir que les interventions répondent aux besoins de la population.
Évaluation du processus:
En se concentrant sur la mise en œuvre du programme, cette évaluation permet d’identifier les obstacles, les facteurs de succès et les domaines d’amélioration, ce qui est essentiel pour une mise en œuvre efficace des programmes de santé.
Évaluation des coûts-efficacité et des coûts-bénéfices:
Ces évaluations fournissent des informations importantes sur l’utilisation efficiente des ressources dans les programmes de santé, ce qui est essentiel pour une planification budgétaire et une allocation des ressources appropriées.
Évaluation du développement:
Elle évalue l’efficacité des interventions de développement sur le long terme, y compris les programmes de santé, et aide à déterminer si les interventions contribuent à améliorer la santé et le bien-être des populations.
En conclusion, la planification en santé est un processus itératif et continu qui implique une analyse rigoureuse, des priorités claires, des objectifs spécifiques, des stratégies adaptées, une mise en œuvre efficace et un suivi-évaluation constant. En suivant ces étapes, les décideurs et les acteurs de la santé peuvent concevoir et mettre en œuvre des politiques et des programmes de santé efficaces pour améliorer la santé et le bien-être des populations.
Source externe:
Pour plus de détails, nous recommendons de voir le document intitulé la planification de la Santé; résumé des principales notions de base
Autres cours
- Cours, Manuels, Lois et Décrets pour le Concours QCM du Master en Management et Qualité des Services de Soins ISPITS
- Épidémiologie
- Guide Complet du Management de la Qualité en Santé: Assurance, Amélioration Continue et Accréditation Hospitalière
- Guide complet sur la construction et l’utilisation des indicateurs de santé au Maroc
- Guide Complet sur les Méthodes et Outils de Suivi et d’Évaluation en Santé : Tout ce que vous devez savoir



